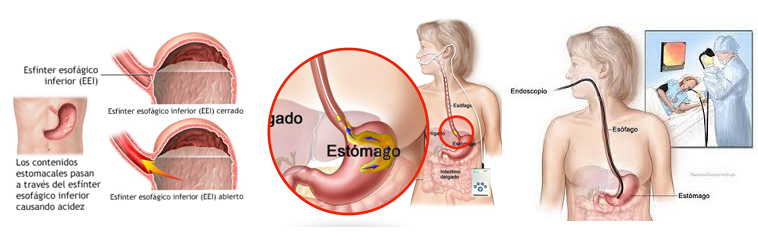
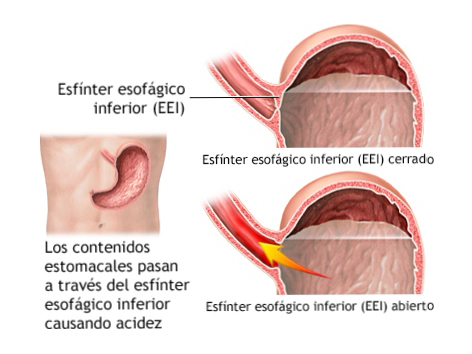
El esófago es un tubo que transporta la comida desde la boca hasta el estómago. El término reflujo gastroesofágico (RGE) describe el paso del contenido del estómago hacia el esófago. En condiciones normales, el contenido gástrico o intestinal no pasa al esófago, ya que existe un esfínter esofágico inferior (EEI) que actúa como una válvula e impide el paso del alimento.
Cuando esta barrera muscular se altera o relaja inadecuadamente, el contenido gástrico pasa al esófago, irritando la mucosa y produciendo diferentes síntomas y/o complicaciones (Imagen 1).
¿Cuales son los síntomas?
La sensación de ardor en el pecho o la garganta denominada acidez es el síntoma principal. Algunas veces se puede sentir el sabor del líquido del estómago en la parte posterior de la boca. Generalmente empeora tras las comidas, especialmente con los alimentos que favorecen la relajación del esfínter o con excesos dietéticos. En muchos casos también empeora durante el descanso nocturno o cuando se flexiona el tronco.
En algunos casos los síntomas predominantes son respiratorios: tos seca, afonía o carraspera, síntomas de asma o problemas para tragar.
¿Cómo se realiza el diagnóstico?
El diagnóstico de la enfermedad por reflujo gastroesofágico se realiza fundamentalmente con la historia clínica del paciente, con la descripción de sus síntomas. Cuando la clínica es la típica de esta enfermedad, la probabilidad de tenerla es muy elevada, por lo que se instaura directamente el tratamiento sin necesidad de realizar más estudios.
En los casos en que los síntomas no sean tan claros, o haya sospecha de alguna complicación por el reflujo, se realizarán pruebas diagnósticas. Entre estas hay que diferenciar las pruebas que determinan la existencia de reflujo patológico, de las que ponen de manifiesto la repercusión del reflujo sobre el esófago.
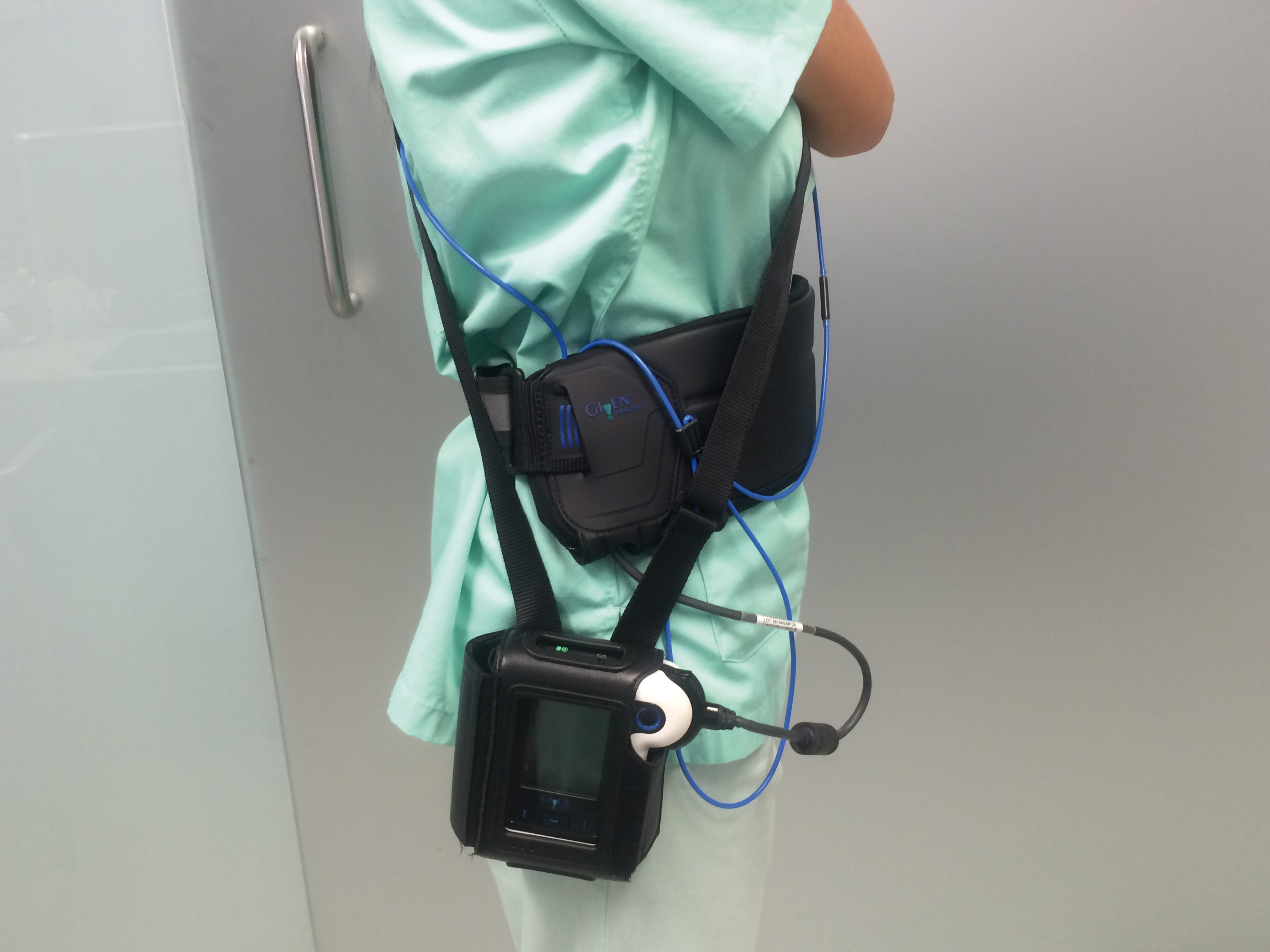
• Presencia del reflujo: el mejor método para establecer la existencia de reflujo es la medición del pH en el esófago. Esta prueba se llama pHmetría; se realiza mediante una sonda en cuyo extremo se sitúa un electrodo que permite evaluar la acidez presente en el esófago y, por lo tanto, cuantificar el reflujo. (Imagen 2)

• Repercusión del reflujo: la gastroscopia es la técnica más útil para valorar la intensidad del reflujo gastroesofágico y confirmar sus consecuencias sobre la mucosa esofágica. Consiste en la introducción de una cámara que permite ver el interior del tubo digestivo, por lo que también permite evidenciar las complicaciones del reflujo y clasificar su gravedad (Imagen 3).
¿Puede tener complicaciones?
Existen diversas complicaciones derivadas del reflujo, aunque éstas no ocurren en la mayoría de los casos. Dependen de la severidad del reflujo en cada persona.
La más frecuente es la esofagitis (Imagen 4), que es la inflamación de la mucosa del esófago que está expuesta al ácido. Existen distintos grados. Las esofagitis graves pueden: ulcerarse y sangrar; cicatrizar de forma irregular, reduciendo el diámetro de la luz esofágica y dificultando el paso de los alimentos.
En algunos casos se puede producir un cambio de la mucosa normal esofágica, que es sustituida por una mucosa más parecida a la del estómago o a la del intestino delgado, más resistente al ácido. Esta situación se conoce como «esófago de Barrett y su principal importancia radica en que se considera un factor de riesgo para desarrollar cáncer de esófago.
¿Qué medidas adoptar?
Estas medidas permiten, en muchos casos, un adecuado control de los síntomas:
• Evitar las comidas y las bebidas que favorecen la relajación del EEI, incluyendo grasas (especialmente fritos), pimienta y especias, chocolate, alcohol, café, frutos cítricos, tomate y productos mentolados.
• Perder peso en caso de obesidad.
• Dejar de fumar.
• Elevar la cabecera de la cama unos 10 cm. Es importante no colocar almohadas, que sólo consiguen flexionar el cuello. Se trata de conseguir una inclinación de todo el tronco, por eso se aconsejan camas articuladas o colocar tacos de madera en las patas delanteras de la cama.
• Evitar acostarse antes de haber pasado 2 ó 3 horas de la ingesta.
Las medidas dietéticas y posturales deben mantenerse a pesar de seguir un tratamiento farmacológico, puesto que está demostrado que ayudan sensiblemente al buen control clínico de la enfermedad.