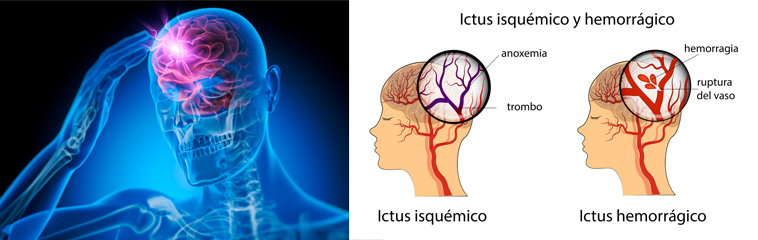
El ictus es una patología causada por un trastorno circulatorio cerebral que altera transitoria o definitivamente el funcionamiento de una o varias partes del encéfalo. Según la naturaleza de la lesión encefálica se distinguen dos grandes tipos de ictus, que son el isquémico (85% de los casos) y el hemorrágico (15%).
No obstante, independientemente de los condicionantes y características propias de la lesión, es fundamental conocer el mecanismo causante de esta enfermedad para poder efectuar un adecuado tratamiento, así como una prevención eficaz.
Debido al envejecimiento de la población europea y la fuerte asociación entre el riesgo de enfermedad cerebrovascular y la edad, el número de personas que sufren un episodio de este tipo continúa aumentando. Según los datos del estudio Global Burden of Disease 2015, y proyecciones demográficas obtenidas de Eurostat (oficina de estadística de la Unión Europea), se predice un aumento del 34% en el número total de eventos entre 2015 y 2035.
Cada año se producen aproximadamente 71.780 nuevos casos de ictus en España, con una incidencia de 187 nuevos casos de ictus cada 100.000 habitantes. No obstante, aunque la edad es un factor de riesgo importante, el ictus no solo afecta a las personas mayores. En las últimas dos décadas han aumentado un 25% el número de casos entre personas en edades comprendidas entre los 20 y 64 años y un 0,5% de los casos se dan en menores de 20 años.
A su vez, la mortalidad por ictus tiende a disminuir tanto en hombres como en mujeres gracias a los cuidados ofrecidos en la fase aguda del ictus y a los nuevos tratamientos instaurados en los últimos años. A pesar de ello el ictus sigue siendo la primera causa de mortalidad en la mujer con 13.854 de un total de 24.858, según datos del INE (Instituto Nacional de Estadísitica) en 2021.
Todo ello hace que actualmente la prevalencia de ictus en España sea del 1,7%, lo que equivale a 661.512 personas según datos de la ENSE 2017, con su consecuente carga social (expresada en discapacidad y dificultades en la vida diaria) y económica (expresada en consumo de recursos sanitarios y pérdidas de productividad laboral por discapacidad y mortalidad).
A día de hoy el ictus sigue siendo la primera causa de dependencia en el adulto y la segunda causa de demencia en el mundo
Prevención del ictus
En los últimos años se han logrado grandes avances que han permitido mejorar el pronóstico funcional de los pacientes bajo la premisa fundamental de que el control de factores de riesgo y una actuación en las primeras horas tras el ictus son de vital importancia tanto para minimizar su incidencia como su impacto negativo sobre la calidad de vida posterior del paciente.
La prevención relacionada con el tratamiento de los factores de riesgo modificables es la medida más efectiva en la reducción de eventos. Los principales factores de riesgo son las hipertensión arterial, hipercolesterolemia, diabetes, cardiopatía isquémica, alcohol y tabaco. Uno de los factores de riesgo modificables de mayor peso, por su prevalencia y por ser causa de ictus más graves es la fibrilación auricular no valvular, cuyo adecuado manejo repercute muy favorablemente en la reducción del impacto del ictus. La fibrilación auricular es mucho más prevalente en edades avanzadas y es la principal causante del ictus cardioembólico que ocurre con mayor frecuencia en la mujer (por su mayor esperanza de vida) siendo el principal causante de la elevada mortalidad y discapacidad en estas edades.
Todos estos factores de riesgo se pueden modificar con estilos de vida saludables y tratamiento médico con controles adecuados.
Tratamiento en la fase aguda del ictus
Una vez ocurrido el ictus es de vital importancia aplicar el tratamiento adecuado en las primeras horas tras su instauración para minimizar de forma muy significativa el daño cerebral y las secuelas neurológicas. Para ello es fundamental que la población reconozca los síntomas fundamentales que hacen sugerir que una persona está sufriendo un ictus y avise a los servicios de emergencias de su comunidad para actuar cuanto antes.
Los principales síntomas que nos hacen sospechar que una persona sufre un ictus son la aparición brusca de una alteración del lenguaje, desviación de comisura bucal o pérdida de fuerza de medio cuerpo (brazo, pierna o ambos). Otros síntomas muy sugestivos si se presentan de forma brusca son inestabilidad, pérdida visual o cefalea intensa diferente de las habituales.
Tras la obstrucción arterial por un trombo el tejido cerebral mantiene viabilidad en las primeras horas, antes de que mueran las neuronas afectadas y el daño sea irrecuperable. Existe lo que llamamos una “ventana terapéutica” en la cual podemos actuar durante un tiempo limitado, en las primeras horas, evitando de este modo el daño cerebral irreversible, y por lo tanto la discapacidad que sufriría el paciente si no actuáramos a tiempo.
En los últimos años se ha instaurado en los servicios de emergencias el Código Ictus que permite trasladar a estos pacientes con rapidez a un medio hospitalario e iniciar cuanto antes el tratamiento adecuado. Si el paciente llega en las primeras 4 horas y media es posible administrarle un fármaco trombolítico de forma intravenosa y si mediante pruebas de neuroimagen detectamos la obstrucción arterial por el trombo es posible extraerlo mediante cateterismo si actuamos en las primeras 6 horas y en casos muy seleccionados hasta las 24 horas. Este último tratamiento que es el más efectivo para evitar la discapacidad por ictus en fase aguda se puede aplicar a un número limitado de pacientes que cumplen los criterios adecuados, en torno al 15% de los códigos ictus: llegar a tiempo, demostrar una oclusión arterial en neuroimagen y excluir las posibles contraindicaciones.
De lo que si se benefician casi la totalidad de los pacientes con ictus que acuden a urgencias en fase aguda es del ingreso en Unidades de Ictus. Son unidades de cuidados semi intensivos en las que los pacientes se encuentran monitorizados con vigilancia constante en fase aguda. De esta forma se pueden prevenir y tratar eficazmente las complicaciones que se derivan de la fase aguda del ictus reduciendo en un 23% la posibilidad de muerte o dependencia por ictus.
A su vez permiten un estudio rápido de las posibles causas que han originado el ictus para instaurar de esta forma el tratamiento adecuado para evitar recurrencias (prevención secundaria)
Un problema que se plantea en la actualidad dada la elevada edad de la mayoría de los pacientes que sufren ictus, es el grado de discapacidad previa al ictus y las expectativas en cuanto a calidad de vida de los pacientes a la hora de aplicar los tratamientos.
En muchas ocasiones no son temas que se hayan reflexionado con anterioridad y toca tomar decisiones de forma rápida en el momento del ictus contando con la información que aportan los familiares o que se extrae de la historia clínica de la paciente.
Sería importante plantear a pacientes con elevado riesgo vascular la reflexión sobre qué grado de discapacidad consideran “asumible” en caso de ictus para la ayudar a tomar las decisiones clínicas más adecuadas a los deseos del paciente en la fase aguda del ictus.
Tratamiento Rehabilitador tras sufrir un ictus
El daño cerebral adquirido (DCA), es uno de los principales problemas de salud de nuestro entorno y la principal causa de discapacidad en el adulto en nuestro país. El DCA genera en la persona que lo sufre una amplia y variable combinación de problemas físicos, cognitivos, emocionales, conductuales y dificultades funcionales que conllevan una reducción en el grado de participación, integración y calidad de vida de la persona que lo sufre y de su entorno más cercano. Los servicios de neurorrehabilitación tienen como objetivo fundamental minimizar la morbilidad de estas personas y sus familiares permitiéndoles alcanzar y mantener el mayor grado de funcionamiento físico, sensorial, intelectual, psicológico y social posible.
En el año 2020, la Sociedad Española de Neurorrehabilitación publicó una Guía de Práctica Clínica basada en la evidencia publicada hasta la fecha intentando responder a las principales preguntas que se nos plantean ante un paciente que ha sufrido un ictus y tiene un DCA como consecuencia. A continuación se exponen las principales recomendaciones.
¿Quién debe recibir rehabilitación?
• Todos aquellos pacientes que hubieran sufrido un ictus, que hayan alcanzado una mínima estabilidad clínica y se hayan controlado las posibles complicaciones que afecten al estado vital del paciente.
• La rehabilitación del paciente está indicada cuando se constate una pérdida de las capacidades físicas, cognitivas, sensoriales, emocionales, conductuales y/o funcionales (estructuras y funciones), con repercusión en el grado de actividad y/o participación de la persona que sufre el DCA.
• La decisión acerca del potencial de recuperación ha de recaer en personas con experiencia contrastada en la rehabilitación de pacientes con DCA, empleando herramientas validadas, estandarizadas, y adaptadas a la gravedad clínica.
¿Cuándo debe iniciarse el tratamiento?
• El tratamiento rehabilitador del ictus/TCE debe iniciarse lo más precozmente posible una vez se hayan controlado las posibles complicaciones que afecten al estado vital del paciente y siempre teniendo en cuenta las características de la intervención.
• A nivel motor, dado la especial relevancia clínica de las complicaciones derivadas de la inmovilidad prolongada, se recomienda la movilización precoz teniendo en cuenta que en los pacientes de mayor gravedad clínica no se recomienda el inicio de actividad física fuera de la cama, incluyendo trasferencias cama-silla, bipedestación o marcha, en las primeras 24h.
• Transcurridas las primeras 24h y preferentemente antes del tercer día, debe valorarse por profesionales con experiencia la forma más apropiada y segura de movilizar al paciente incluyendo sesiones breves pero repetidas a lo largo del día.
¿Cuánto tratamiento debe proporcionarse?
• Los programas de rehabilitación deben estructurarse de forma que ofrezcan, desde su inicio hasta su finalización, tanto tratamiento como sea posible en términos de frecuencia, duración e intensidad entendida como tiempo dedicado a la tarea, siempre teniendo en cuenta las necesidades y objetivos del equipo terapéutico.
• Las GPC recomiendan actualmente al menos 45-60 minutos de cada modalidad de terapia específica (logopedia, fisioterapia, terapia ocupacional, neuropsicología, etc.) que el paciente precise en función de sus necesidades (habitualmente 3h/día), con una frecuencia que les permita alcanzar sus objetivos de rehabilitación (habitualmente 5 días por semana). Si se necesita más rehabilitación en una etapa posterior, se debe adaptar la intensidad a las necesidades de la persona en cada momento.
¿Quién debe proporcionar el tratamiento?
• Independientemente del ámbito de atención, los pacientes con DCA deben tener acceso a una evaluación y tratamiento por un equipo transdisciplinar organizado y coordinado, con el conocimiento, la experiencia y las habilidades para trabajar en equipo con personas que han sufrido un DCA y sus familias, compuesto al menos por personal médico (médico rehabilitador, neurólogo, otros médicos con experiencia en la rehabilitación del DCA), personal de enfermería, y profesionales del ámbito de la fisioterapia, terapia ocupacional, logopedia, neuropsicología y trabajo social.
• Los equipos se pueden beneficiar del apoyo de nutricionista, ortopeda, farmacéutico, auxiliares, pedagogos, terapeutas de ocio-tiempo libre-vocacionales, ingenieros y cualquier otro miembro necesario de acuerdo a los objetivos terapéuticos.
• El equipo ha de reunir la capacidad de abordar tanto los problemas físicos como cognitivo-conductuales y sociales que el paciente pueda presentar a lo largo de todo el proceso de recuperación.
¿Dónde debe proporcionarse el tratamiento?
• Una vez que el paciente que ha sufrido un DCA ha sido valorado y las necesidades de rehabilitación han sido establecidas, debe determinarse el lugar más apropiado para realizar la rehabilitación (hospitalización, régimen ambulatorio, rehabilitación domiciliaria o comunitaria).
• En la fase aguda y para los casos más graves, se recomiendan programas de rehabilitación intensivos y transdisciplinares en unidades hospitalarias.
• La transición al ámbito ambulatorio ha de garantizar continuidad en el tiempo (24-72h) y en el conocimiento acumulado en la fase de ingreso (mismo equipo terapéutico o equipos íntimamente coordinados) y se llevará a cabo tan pronto como la situación clínica lo permita, se puedan mantener los criterios de intensidad acordes a los objetivos prefijados y el entorno familiar o social pueda garantizar unos cuidados de calidad.
• Los tratamientos en la fase ambulatoria deben incluir los mismos elementos en cuanto a estructura y contenidos que los servicios coordinados de rehabilitación de pacientes hospitalizados.
¿Hasta cuándo debe proporcionarse el tratamiento?
• La duración del tratamiento necesario no debe estar sujeta a limitaciones temporales sino que debe basarse en la respuesta al tratamiento y en las posibilidades de mejoría en base al mayor grado de evidencia disponible a juicio del equipo terapéutico.
• Tras el alta, deben ofrecerse servicios de promoción de la salud, actividad física, apoyo y seguimiento a largo plazo para garantizar que se mantengan los beneficios alcanzados, detectar posibles complicaciones médicas o valorar posibles cambios en la funcionalidad o grado de dependencia que hagan necesario el acceso a nuevos programas de tratamiento.
Impacto sobre el estado de salud y la calidad de vida
Según datos proporcionados por la SEN (Sociedad Española de Neurología), en nuestro país actualmente unas 350.000 personas que han padecido un ictus presentan alguna limitación en su capacidad funcional como consecuencia de este. Si se comparan sus secuelas con las de otras enfermedades crónicas, las personas que han padecido un ictus tienen una peor percepción de su estado de salud, presentan un mayor riesgo de problemas mentales y se ven más afectados en las distintas dimensiones de la calidad de vida, especialmente en aquellas referentes a la movilidad (62,4%), la realización de actividades cotidianas (59,1%) y en la sensación de dolor o malestar (64%).
Dos de cada tres personas que han padecido un ictus tienen 65 años o más. De estos, el 43,8% tiene dificultades para ducharse o bañarse sin ayuda y el 56,3% para realizar tareas domésticas ligeras.
En cuanto a las actividades relacionadas con el hogar, las personas que han padecido un ictus presentan mayores dificultades en todas las áreas, frente a otros grupos de enfermedades discapacitantes.
La salud autopercibida y la calidad de vida después del ictus son peores en los pacientes mayores de 65 años y en las mujeres que también tienen más discapacidad y, por tanto, un mayor consumo de recursos asistenciales sanitarios y no sanitarios. La percepción de su salud es peor en las mujeres que en los hombres (un 19,2% la perciben como muy mala vs. 11,2% en hombres), así como las personas mayores de 65 años (el 17,6%) en comparación a los pacientes menores de 65 años (9,3%).
Las personas que han padecido un ictus presentaban una media de 0,50 ± 0,46 AVAC anuales, lo que significa una menor calidad de vida relacionada con la salud frente a otras enfermedades crónicas, tumores malignos, y pacientes con lesiones o defectos permanentes causados por un accidente.
EN 2020 la asociación de enfermeras del Grupo de estudio de Enfermedades Cerebrovasculares de la SEN junto con la asociaciones de familiares y pacientes de ictus realizaron una encuesta a nivel nacional en la que participaron 849 personas, el 67% pacientes con ictus y el resto familiares de pacientes.
En ella se reflejaba que hasta el 71% de los participantes percibía su estado de salud después del ictus como regular, malo o muy malo (el 37,3% perciben su estado de salud como regular y el 36,5% como malo o muy malo). Los aspectos en los que los encuestados mostraron una mayor limitación fueron: la práctica de actividad física y deporte 49%, la capacidad de conducir 37%, la capacidad de trabajar o estudiar 40%, la capacidad en el cuidado personal 36%.
Muchos de los pacientes que sufren un ictus se encuentran en activo, lo que supone una importante pérdida de productividad laboral por discapacidad y mortalidad debida al absentismo, bajas laborales temporales o permanentes, mortalidad prematura, y jubilación temprana que se producen como consecuencia de la enfermedad.
Coste del Ictus
Las necesidades de cuidados post-ictus y costes tanto para el sistema como para, en algunos casos, el paciente o familia son significativos:
Un 42% de los pacientes necesitaron adaptaciones en el hogar, un 27% de los pacientes necesitaron un cuidador externo, un 43% apoyo a la movilidad, un 40% un fisioterapeuta, un 52% sesiones de rehabilitación, un 52% neuropsicólogo, un 12% una residencia, un 28% un logopeda, un 11% un centro de día, un 29% de los pacientes necesitaron que un familiar abandonase su trabajo para su cuidado.
Los costes en pacientes con secuelas graves implican una inversión inicial significativa (>3.000 /mes) en cuanto a los siguientes aspectos: adaptaciones en el hogar 7.6%, apoyo a la movilidad 2.1%, sesiones de rehabilitación 2.5%, Residencia 2.1%, centro de día 0.4%, cuidador externo 0.5%, neuropsicólogo 0.5%, logopeda 0.6%, fisioterapeuta 0.7%. No obstante, a largo plazo en muchos de los casos los costes son más asequibles, no superando los 500 /* mes.
En España, el coste total medio por paciente que ha sufrido un ictus es de 27.711 al año, de los que el 67% corresponderían a costes directos no sanitarios, el 31% a costes directos sanitarios y el 2% restante a costes indirectos. El coste total de los nuevos casos de ictus en España supondría cada año 1.989 M. En comparación con otras enfermedades, el consumo de recursos sanitarios es mayor entre los pacientes que han padecido un ictus.
A pesar de ello sólo el 10% de los pacientes con discapacidad por ictus reciben alguna prestación económica como ayuda. Este porcentaje se reduce a la mitad en personas de más de 65 años. En conjunto, la cuantía de las ayudas percibidas es menor en pacientes ancianos y en mujeres, a pesar de sufrir más discapacidad.
Entre los pacientes con dificultades para realizar las actividades básicas de la vida diaria, disponían de ayuda el 90,3% de los pacientes que habían presentado un ictus, el 85,6% de las personas con otras enfermedades crónicas, el 89% de los pacientes con tumores y el 84,4% de los pacientes con secuelas de accidentes. Sin embargo, un 68% de las personas que habían padecido un ictus mencionaron que esta ayuda era insuficiente, frente al 54%-60% de las personas en los otros grupos.
Conclusión
El ictus es una enfermedad muy frecuente que ocasiona una gran discapacidad en los supervivientes, haciendo precisa la prestación de atención especializada de apoyo y rehabilitación, lo que la convierte en una de las afecciones que genera mayor carga social y económica. Dos de cada tres personas que sobreviven a un ictus presentan algún tipo de secuela, en muchos casos discapacitantes, lo que incrementa notablemente la necesidad de recibir asistencia o cuidados.
Los datos aportados justifican la necesidad de optimizar la asignación de recursos para la prevención, el tratamiento y la rehabilitación de los pacientes con ictus para reducir el impacto de esta enfermedad.