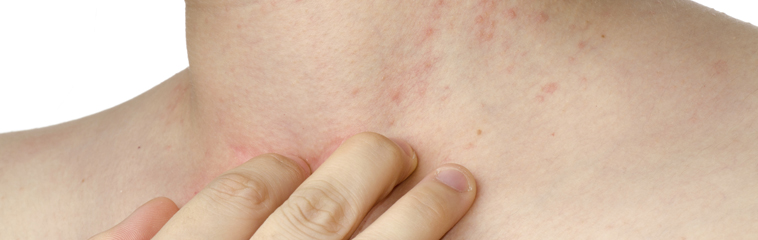
Se trata de un eczema crónico que se caracteriza por una piel muy seca, cuyo síntoma principal es el picor que impide incluso el sueño nocturno; este picor origina un rascado intenso que a su vez ocasiona lesiones en la piel que en muchos casos se sobreinfectan, con lo que el cuadro se auto perpetúa.
Afecta a un 20% de la población infantil. En un 60% de los casos aparece en el primer año de vida, en un 30% entre el primer y cuarto año de vida y en un 9% en la vida adulta. Afecta a uno de cada diez niños en países desarrollados y la incidencia sigue aumentando. Esta enfermedad cuenta con un componente hereditario importante. Se llama así porque “atopia” quiere decir que existe una tendencia a desarrollar enfermedades alérgicas. La atopia se hereda y los pacientes con esta enfermedad tienen con gran frecuencia enfermedades alérgicas.
En un alto porcentaje de niños con dermatitis atópica esta desaparece; sin bien en aquellos con fondo alérgico, forma parte del primer paso de la denominada “marcha alérgica” que se sigue de alergia alimentaria, asma y rinitis sucesivamente. Por este motivo los pacientes se benefician de una valoración por parte del especialista en Alergia que indicará las medidas de evitación o tratamiento adecuadas.
El eczema alterna períodos de empeoramiento y mejoría. La lesión consiste en áreas de piel enrojecida en las que se forman ampollas pequeñas que se acaban rompiendo formándose finalmente una descamación fina de la piel sobre un fondo enrojecido. Por el rascado las lesiones se infectan formándose costras que pueden supurar. Por otra parte el rascado intenso y prolongado, origina lo que se denomina liquenificación y es la formación de una capa de piel grisácea, gruesa y con grietas.
La localización de los eczemas de la dermatitis atópica varía con la edad: en el lactante afecta fundamentalmente a la cara y a la superficie extensora de brazos y piernas; en niños y adolescentes aparece de forma característica en las flexuras de codos y rodillas. En el adulto, además de estas localizaciones, aparece en el cuello, zona retroauricular, párpados y labios. A pesar de que es muy llamativo no es en absoluto contagioso.
En cuanto al mecanismo, hay tres hechos que confluyen: una barrera cutánea alterada, una piel inflamada y una facilidad para sufrir infecciones, especialmente de un germen denominada Staphylococcus. La alteración de la barrera cutánea permite, además de la entrada de gérmenes que inflaman las capas más profundas de la piel, que penetren alérgenos que por su gran tamaño nunca traspasarían la barrera cutánea. Esos alérgenos entran en contacto con las células inmunes y de este modo sensibilizan al paciente. De tal forma que los pacientes con dermatitis atópica podrían sensibilizarse a través de la piel y no de forma inhalada como ocurre en el resto de alérgicos. Esto tiene otra implicación, y es que los pacientes alérgicos emporan al estar con contacto la piel con alérgenos inhalantes, por esto presentan brotes al estar en contacto con ácaros, o epitelios animales a los que son alérgicos. Esto hace conveniente que sean valorados por especialista en alergología. Si se evita el alérgeno implicado, la dermatitis atópica puede mejorar ostensiblemente.
La barrera cutánea está alterada porque en muchos casos los pacientes tienen alterado el gen de una proteína denominada filagrina que actúa como sellador entre las células de la piel. Por este motivo tiene un patrón hereditario. Además de la filagrina, otros factores como el pH de la piel es anormal.
Esta enfermedad afecta enormemente a la calidad de vida, no sólo porque el picor intenso impide dormir (en el caso de los niños, también a sus padres) con lo que ya sería suficiente, sino que afecta también al aspecto y apariencia externa, y en el caso de niños pequeños la piel es áspera, y por el picor que padecen el niño evita el contacto físico porque le molesta la ropa y está cansado de que le apliquen cremas constantemente, además, el niño con frecuencia se rasca como un arma cuando quiere llamar la atención de sus padres o manifestar descontento. Por este motivo en ocasiones se puede requerir apoyo psicológico.
Tratamiento
No existe un tratamiento curativo, pero si se cuidan los puntos que indicamos a continuación se puede controlar la enfermedad y hacer que tenga un impacto menor en la calidad de vida.
Hidratar la piel: es absolutamente esencial este punto. Es aconsejable tener la precaución de emplear cremas hidratantes con el menor número posible de componentes químicos, perfumes, etc. Son aconsejables también los baños con jabones neutros y aceites sin jabón. Sobre las lesiones agudas (cuando son exudativas con líquido) se debe emplear lociones, preparaciones líquidas. Y en el eczema crónico hay que emplear cremas. Si la piel está muy seca habrá que emplear pomada o ungüento.
Para la hidratación también son útiles los baños emolientes que son baños de agua templada (30-33ºC) de 5 a 10 minutos al día en que se evita el uso de detergentes y empleo de la esponja, estos baños eliminan las costras, relajan al paciente y disminuyen el picor. Además, facilita la aplicación posterior de cremas hidratantes o tratamientos. Para la ducha se deben emplear geles con pH neutro o aceites de baño sin jabón.
En ocasiones cuando la piel está muy infectada, se pueden emplear, bajo la supervisión del médico, baños con antisépticos o lejía muy diluida.
Suprimir los factores desencadenantes e irritantes: evitar fibras sintéticas, en niños procurar que tengan las uñas cortas, evitar la exposición a temperaturas extremas ya que la sudoración es un factor claramente irritativo en la dermatitis atópica.
En general los baños en el mar y el sol son beneficiosos para la dermatitis atópica., se toleran mejor que los baños en piscina.
Es también importante secar el sudor tras la realización de deporte con toallas de algodón, y posteriormente emplear en la ducha geles sin detergente o aceites sin jabón y aplicar cremas emolientes también después de la ducha tras el deporte.
A pesar de estas medidas, en ocasiones la enfermedad se exacerba y es preciso emplear tratamiento médico. Este se basa en el empleo de fármacos que disminuyan la inflamación, detengan la infección y frenen la respuesta inmunológica que está causando esta inflamación de la piel. Este tratamiento puede aplicarse de forma tópica (directamente sobre la piel) o de forma sistémica.
Para el tratamiento tópico están en primera línea los corticoides, que poseen todas las funciones que hemos referido anteriormente, son especialmente eficaces cuando se aplican al inicio de las lesiones. De este modo se puede aplicar diluidos en la propia crema hidratante con lo que se aplican en menor cantidad. No es necesario aplicar una gran cantidad, como norma sirve la regla de “la unidad de la punta del dedo” establecida por un dermatólogo inglés a principio de siglo, y que establece que para extender en ambas palmas y luego distribuir sobre el cuerpo basta la cantidad de crema que cabe en la falange del primer dedo. Esto ayuda a que no aparezcan efectos secundarios por exceso. Los corticoides por el poder que tienen de frenar la inflamación, disminuyen el picor. En ocasiones se piensa que hay que esperar a que aparezcan lesiones francas o importantes, y ocurre lo contrario, es mucho mejor aplicarlo apenas aparecen ya que de esta forma se evita que progresen, desaparece el picor que frena el rascado y se evita tener que emplear más cantidad.
Otros fármacos tópicos son los inhibidores de la calcineurina, son inmunosupresores que frenan a las células T que tienen un papel importante en la reacción inflamatoria. Pueden emplearse a partir de los 2 años de vida. Tienen una eficacia similar a los corticoides y están especialmente indicados en zonas de la piel más sensibles como la cara donde no es recomendable emplear corticoides.
En ocasiones, bajo supervisión médica, son útiles los vendajes oclusivos para curar lesiones más graves o sobreinfectadas.
En cuanto al tratamiento sistémico, será indicado por el médico. En ocasiones puede ser necesario emplear antibióticos, o un tratamiento inmunosupresor en casos más graves.
En cuanto a los antihistamínicos, no suelen ser muy eficaces para disminuir el picor, ya que el picor de la dermatitis atópica no está mediado por la histamina. En todo caso en algunos pacientes disminuye parcialmente el picor, en ese caso, en contra de lo que se suele hacer, es aconsejable emplear antihistamínicos de segunda generación que no producen sueño.
Los antihistamínicos de primera generación se suelen emplear pensando que por su efecto sedante ayudarán al descanso nocturno impedido por el picor, pero los antihistamínicos sedantes inducen un sueño fraccionado y afecta negativamente al rendimiento escolar.
Se están investigando nuevos tratamientos, fundamentalmente biológicos, que frenarían de forma selectiva a los mediadores responsables de causar la inflamación y que son prometedores, pero en estos momentos se encuentran en fase de investigación.
Conclusión
La dermatitis atópica es un trastorno complejo, con un componente hereditario y factores ambientales asociados.
Se precisan medidas higiénicas y de cuidado de la piel de forma constante ya que se trata de una condición de la piel que acompañará durante muchos años o a lo largo de toda la vida.
Requiere paciencia y constancia en aplicar esas medidas de hidratación y evitar desencadenantes. Hay que contar con el apoyo y seguimiento del médico especialista para controlar la enfermedad.
La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) ha publicado una guía básica para el cuidado de la piel de los pacientes con dermatitis atópica que se encuentra en la sección de pacientes de nuestra página web www.cun.es y puede ser muy útil.
Consejos a los padres
• Intentar controlar el picor, mantenga las uñas cortas.
• Hidratar la piel.
• Evitar usar jabones perfumados, usar aceites limpiadores libres de jabón.
• Evitar fibras que puedan irritar la piel como lana y fibras sintéticas, mejor algodón.
• Evitar lavar la ropa con jabones irritantes.
• Reducir las causas de sudoración excesiva como demasiada ropa.
• No sobrecalentar las habitaciones.
• Si alguien de la familia tiene herpes simple, evitar el contacto del niño con esa persona.
• Evitar en casa el humo de tabaco.
• La exposición gradual al sol y al agua de mar suele ser muy beneficiosa, sin embargo, si las lesiones supuran o están sobreinfectadas, se debe evitar el contacto con la arena.
Factores irritantes
• Fibras sintéticas.
• Jabones y detergentes.
• Perfumes y cosméticos.
• Sustancias como el cloro, disolventes, aceites minerales.
• Polvo.
• Humo de tabaco.