La Real Academia Española (RAE) define sedar como “apaciguar, sosegar o calmar algo o a alguien”. En Medicina, la sedación es un procedimiento médico que se lleva a cabo habitualmente de forma transitoria con el objetivo de proteger al paciente de maniobras diagnósticas y/o terapéuticas que bien son dolorosas o que provocan un distress, como por ejemplo, una intervención quirúrgica, ingreso en UCI, estudio endoscópico, etc.
En el caso de la sedación paliativa el objetivo final es proteger y aliviar al paciente que está al final de la vida del sufrimiento y/o distress refractario que provoca uno o varios síntomas.
Conceptos clave
• Sedación paliativa: administración deliberada de fármacos, en las dosis y combinaciones requeridas, para reducir la conciencia de un paciente con enfermedad avanzada o terminal, tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito, implícito o delegado. (Sociedad Española de Cuidados Paliativos, SECPAL, 2002).
• Sedación paliativa al final de la vida (en la agonía): sedación paliativa que se utiliza cuando el paciente se encuentra en sus últimos días u horas de vida para aliviar un sufrimiento intenso; debe ser continua y tan profunda como sea necesario para aliviar dicho sufrimiento (SECPAL/OMC, 2012)
• Síntoma refractario: síntoma o combinación de varios que no responden a un tratamiento paliativo correcto e intensivo sin comprometer el estado de conciencia, aplicado por profesionales bien entrenados y capacitados en un entorno y periodo razonable de tiempo. Los más habituales son el delirium hiperactivo (agitación) y/o síndrome confusional agudo, disnea o falta de aire en reposo, dolor mal controlado, crisis de pánico/angustia severa, hemorragias masivas, vómitos incoercibles y estatus convulsivo.
• Síntoma de difícil control: se diferencia del síntoma refractario en que no se han agotado las posibilidades diagnósticas o terapéuticas a nuestro alcance en ese momento. Suelen precisar una intervención farmacológica/instrumental/psicológica intensiva por parte de profesionales expertos.
¿Es preciso solicitar el consentimiento al paciente?
La sedación paliativa tiene una indicación médica y requiere un proceso de consentimiento informado; a poder ser por el propio paciente de forma directa o a través de registro en Documento de Voluntades Anticipadas y/o en su Historia Clínica. En caso de pacientes con deterioro del nivel de conciencia o incapacitados, deberá ser autorizado por su representante o familia/allegado, en función del “mejor interés del paciente” (consentimiento delegado). Se recomienda si es posible que preferentemente sea explícito y plantearlo con antelación a una situación de crisis. El consentimiento verbal se considera suficiente y se debe dejar constancia en la Historia Clínica, junto con el nivel/tipo de sedación y las razones que lo sustentan.
¿Cómo es el procedimiento? ¿Qué fármacos se utilizan habitualmente?
La sedación paliativa es siempre proporcional al alivio necesario o síntoma que se quiere controlar. Los fármacos de elección suelen ser los siguientes; Benzodiazepina (midazolam), Neuroléptico (levomepromacina), Anestésicos (propofol) y Barbitúricos (fenobarbital). La vía de administración y la dosis necesaria va a estar condicionado por situación del paciente, la rapidez de acción y tratamientos previos. Se suele administrar una dosis de inducción y posteriormente se ajusta la dosis de mantenimiento necesaria para garantizar la confortabilidad del paciente, evaluando periódicamente el nivel de conciencia, la respuesta a estímulos, la presencia de secreciones bronquiales, mioclonias, etc. Durante la sedación se mantienen fármacos que son esenciales para el control de síntomas (como por ejemplo, morfina para el dolor) y se retiran aquellas medidas que ya no son útiles (como medicación para el colesterol o la presión arterial).
En la atención al paciente y a su familia al final de la vida, no se debe olvidar abordar las necesidades psicológicas y espirituales. Preservar la intimidad, mostrar disponibilidad y comprensión, facilitar expresión de sentimientos y temores. Priorizar siempre el cuidado y el confort del paciente.
¿Es cierto que la sedación paliativa acorta la vida del paciente?
No existe evidencia que la administración de sedación proporcional acorte la vida, ya que varios estudios retrospectivos no mostraron diferencias en la supervivencia entre los pacientes sedados y no sedados en las últimas semanas de vida (SECPAL, 2012)
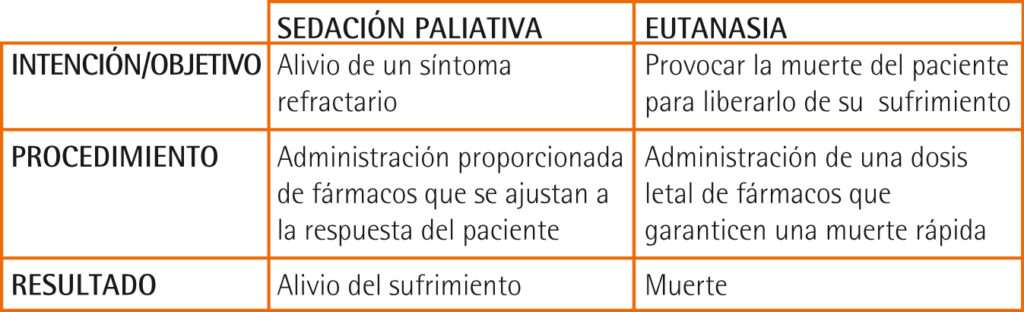
¿Qué diferencias hay entre sedación paliativa/eutanasia?
La diferenciación entre sedación paliativa y eutanasia recae principalmente en 3 puntos: intención/objetivo, procedimiento y resultado.
Puntos clave:
1. La sedación paliativa es un recurso terapéutico.
2. Para la indicación de una sedación paliativa se requiere la existencia de un síntoma refractario.
3. El objetivo es el alivio/disminución del sufrimiento o distrés mediante una reducción del nivel de conciencia proporcionada a la intensidad del síntoma a tratar.
4. La expectativa de vida ha de ser corta.
5. Precisa de consentimiento informado y registro en Historia Clínica.